
L'iperadrenocorticismo, noto comunemente come “sindrome di Cushing”, è una patologia endocrina che colpisce frequentemente il cane (più raramente il gatto). In sintesi quello che accade è che l’organismo inizia a produrre delle quantità eccessive di cortisolo, un ormone prodotto dalle ghiandole surrenali. Le due principali forme sono quella ipofisaria (80-85% dei casi) e quella surrenalica 15-20% dei casi). Questa condizione causa solitamente a una serie di sintomi sgradevoli e mettere a dura prova la salute del cane o gatto colpito da tale condizione. Una una diagnosi tempestiva, un trattamento adeguato e uno scrupoloso monitoraggio terapeutico permettono solitamente di controllare il quadro sintomatologico in modo efficace. Le domande che frequentemente il proprietario di un animale con Sindrome di Cushing si pone sono: cosa succede dopo la diagnosi iniziale? In che modo io proprietario posso contribuire al monitoraggio della terapia? È importante comprendere che la sindrome di Cushing prevede come unica terapia definitiva l’intervento di ipofisectomia (forma ipofisaria) o di surrenalecromia (forma surrenalica); tuttavia, la sintomatologia può quasi sempre essere controllata con successo anche attraverso una combinazione di terapie farmacologiche, monitoraggi da parte del veterinario e particolari attenzioni da parte del proprietario. Di seguito esploriamo il processo di monitoraggio della terapia della Sindrome di Cushing dal punto di vista del proprietario del cane. Comunicazione aperta con il veterinario La prima e più importante tappa nel monitoraggio della terapia è mantenere una comunicazione aperta con il veterinario curante. Questo è essenziale per garantire che il trattamento sia adattato alle esigenze specifiche dell’animale.Il veterinario definirà le dosi più appropriate dei farmaci e valuterà eventuali cambiamenti necessari in base alla risposta clinica ed alle analisi del sangue. Monitoraggio dei Sintomi Il proprietario deve essere attento nel rilevare potenziali sintomi ascrivibili ad un controllo non ottimale della sindrome di Cushing. Questi possono includere: eccessiva sete, eccessiva produzione di urine, aumento dell'appetito, alterazioni del pelo e/o della cute, letargia e debolezza. Prendere nota dei cambiamenti di comportamento e dei sintomi è utile per capire se la terapia sia efficace o meno e se siano necessari eventuali cambiamenti di dosaggio. Esami di Follow-up Il veterinario programmerà regolari esami di follow-up per monitorare l'efficacia della terapia. Questi includono test ormonali, esami ematochimici ed esame delle urine.A questi, in base alle esigenze del singolo caso, possono sommarsi indagini di diagnostica per immagini quali ecografie o tomografia computerizzata (TC). I test ormonali di monitoraggio utilizzati sono: Test di stimolazione con ACTH: da eseguire a digiuno e a distanza di 2-3 ore dall’assunzione del farmacooppure Cortisolo basale pre-pill: da eseguire prima della somministrazione mattutina del farmaco È essenziale rispettare scrupolosamente le scadenze delle visite di controllo per valutare il progresso e apportare eventuali modifiche alla terapia. Dopo l’inizio della terapia e dopo ogni cambio di dosaggio del farmaco risulta opportuno eseguire un controllo dopo circa 4 settimane, mentre in animali ben controllati si consiglia un monitoraggio cadenzato ogni 3-4 mesi a seconda del singolo paziente. Riscontro di eventuali effetti avversi Possibili effetti collaterali in corso di terapia possono essere determinati dall’insorgenza di: inappetenza vomito diarrea eccessivo abbattimento del sensorio Tali sintomi potrebbero essere legati a una eccessiva azione del farmaco che comporta un calo eccessivo delle concentrazioni di cortisolo. Qualora dovesse manifestarsi uno o più di questi sintomi è opportuno sospendere la terapia e contattare il veterinario per ulteriori indicazioni. Queste problematiche potrebbero essere causate da fattori non inerenti alla sindrome di Cushing (in questo caso è comunque indicata la sospensione del farmaco) o da un’eccessiva soppressione dei livelli di cortisolo in circolo. Per questo motivo è sempre necessario consultare il veterinario per valutare se e in quale modo procedere con la terapia. Se il cane dovesse manifestare dei segni clinici neurologici: vagare senza meta per casa, fissare il vuoto, incunearsi negli angoli, è importante contattare il veterinario. In alcuni casi, il tumore ipofisario può crescere e creare dei deficit neurologici. In tali casi è molto importante approfondire il quadro attraverso una tomografia computerizzata (TC) o una risonanza magnetica (RMN) dell’encefalo. In conclusione, il monitoraggio terapeutico della sindrome di Cushing richiede un impegno costante da parte dei proprietari. La malattia può essere gestita efficacemente, ma richiede attenzione, collaborazione con il veterinario e un occhio vigile sui sintomi. Articolo redatto con la collaborazione del Dr.ssa Mariachiara Re “DVM, Diplomato ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia, Endocrinologia non riproduttiva, medicina interna e terapia (Malattie Metaboliche).”Prof. Federico FracassiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Il gatto può essere colpito, con una frequenza maggiore di quanto si pensi, da parassiti che allo stadio adulto, vivono nelle vie respiratorie (trachea, bronchi). Le modalità con cui il gatto si infesta e la gravità delle manifestazioni cliniche variano in base alla specie e all’età dei gatti infestati ma i segni clinici sono sempre rappresentati da tosse e difficoltà respiratorie. Le 3 specie più frequentemente riscontrabili sono Capillaria aerophila, Aelurostrongylus abstrusus e Troglostrongylus braevior. Capillaria aerophila sottile e di colore biancastro, lunga circa 2 cm vive nello spessore della mucosa della trachea e dei bronchi degli animali infestati (Fig. 1). Il ciclo è diretto. Le femmine dopo l’accoppiamento emettono uova, dalla caratteristica forma a limone, che deglutite vengono espulse con le feci e diventano infestanti dopo alcune settimane, in grado cioè di infettare altri e gatti direttamente se ingerite. Questo ciclo può essere più complesso se le uova vengono ingerite da lombrichi che a loro volta siano preda di animali selvatici o domestici (uccelli, polli) e che fungono da cosiddetti ospiti paratenici (trasportatori passivi delle uova infestanti). Il segno clinico più frequente nei gatti colpiti è la tosse cronica con tentativo di espettorazione anche se difficilmente la gravità è tale da porre a rischio vita i gatti colpiti. Fig. 1 - Adulto di Capillaria aerophila (freccia) nella sottomucosa della trachea.Decisamente più gravi sono le infestazioni da Aelurostrongylus abstrusus e Troglostrongylus braevior che vivono nel lume di bronchi e bronchioli causando oltre che tosse gravi problemi respiratori, spesso letali specie nei gatti giovani. In questo caso il ciclo è indiretto e prevede necessariamente la presenza di un ospite intermedio (lumaca o chiocciola) all’interno della quale e larve emesse con le feci continuano il loro sviluppo per divenire infestanti. È raro che il gatto ingerisca direttamente la lumaca o la chiocciola ma più frequentemente sono gli ospiti paratenici (anfibi, uccelli, piccoli mammiferi) che dopo avere predato l’ospite intermedio (lumaco o chiocciola) diventino a loto volta preda del gatto. Per Troglostrongylus braevior è frequente la trasmissione verticale (da madre a neonati durante allattamento). In questi casi le manifestazioni cliniche possono colpire tutti o più soggetti nati dalla stessa madre, se pur con diversa gravità e il quadro clinico manifestarsi chiaramente anche in gattini molto giovani con età inferiore ai 2-3 mesi. La diagnosi viene effettuata da parte del medico veterinario con esame delle feci con tecniche diverse (flottazione per Capillaria aerophila, apparato di Baermann per Aelurostrongylus abstrusus e Troglostrongylus braevior) ed è fondamentale per una terapia mirata (Fig. 2, 3, 4).Fig. 2 - Uova di Capillaria aerophila dalla caratteristica forma a limone, esame delle feci eseguito con tecnica di flottazione. Fig. 3 - Larva di Aelurostrongylus abstrusus evidenziata ad esame delle feci con apparato di Baermann.Fig. 4 - Larva di Troglostrongylus braevior evidenziata ad esame delle feci con apparato di Baermann.Per quanto riguarda Aelurostrongylus abstrusus l’esame delle feci deve essere effettuato anche prima di programmare un intervento di sterilizzazione.I gatti giovani possono essere infestati in forma clinica non apparente ed hanno una percentuale di mortalità intra-operatoria molto elevata. Come prevenzione (oltre a quella farmacologica suggerita dal medico veterinario) viste le modalità di trasmissione di questi parassiti è importante cercare di limitare l’attività di predazione dei nostri gatti (anche nel rispetto della biodiversità in ambito urbano o peri-urbano) e nutrirli con carne che non sia ben cotta (in particolare per quelle di pollo e volatili). Le immagini sono gentilmente concesse dall'Autore. “DVM, Specialista in Clinica dei Piccoli Animali, Diplomato EVPC, EBVS® - European Veterinary Specialist in Parasitology”.Dr. Luigi VencoAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Cos’è la rogna notoedrica del gatto ? La rogna notoedrica, conosciuta anche come scabbia felina, è una malattia parassitaria pruriginosa del gatto causata dall’acaro Notoedres cati.L’acaro può infestare altri mammiferi, uomo compreso, ed eccezionalmente anche il cane. La rogna notoedrica del gatto è una malattia contagiosa? La rogna notoedrica del gatto è una malattia estremamente contagiosa e, dal momento che la trasmissione avviene soprattutto per contatto diretto, la vita in collettività (colonie, allevamenti, gattili) aumenta notevolmente il rischio di trasmissione.Sicuramente nelle zone in cui sono mantenute e registrate le colonie feline, la malattia può persistere e rendersi stanziale in particolar modo in quelle aree urbane o extra urbane come cimiteri, ruderi, aree limitrofe ad ospedali o scuole. La rogna notoedrica del gatto è una zoonosi e l’uomo può essere infestato transitoriamente manifestando lesioni rappresentate da papule, vescicole e croste pruriginose soprattutto localizzate su arti e tronco.Le lesioni regrediscono spontaneamente in circa tre settimane una volta eliminato il contatto con il gatto infestato. Come si manifesta la rogna notoedrica del gatto? Le lesioni iniziali sono rappresentate da papule, papule-crostose e da scaglie che, con il progredire della malattia, vengono sostituite da croste grigio-giallastre, ispessite e tenacemente adese alla cute, che ricoprono i padiglioni auricolari.La distribuzione delle lesioni è piuttosto caratteristica: nelle fasi iniziali si osservano lesioni sul bordo mediale del padiglione auricolare che rapidamente coinvolgono tutto il padiglione, la faccia e il collo.Con il progredire dell’infestazione le lesioni possono generalizzare interessando la testa, il collo e successivamente tutto il corpo.Il prurito è solitamente intenso per cui sono frequenti lesioni secondarie da auto-traumatismo (alopecia, erosioni ed ulcere) che possono favorire l’insorgenza di infezioni secondarie.Le comuni operazioni di toelettatura svolte dai gatti e la loro abitudine a dormire aggomitolati può favorire la diffusione delle lesioni agli arti e alla regione perineale. Fig. 2 - Alopecia e croste sugli arti di un gattino con rogna notoedrica.Fig 3 - Lesioni crostose in un gatto affetto da rogna notoedrica generalizzata. Come si fa la diagnosi di rogna notoedrica? La diagnosi di certezza di rogna notoedrica la ottiene il Medico Veterinario mediante l’osservazione microscopica del parassita e/o delle sue uova e/o delle sue deiezioni (riconoscibili dalla loro forma ovale e il colore marrone scuro) nel materiale raccolto mediante raschiato cutaneo superficiale.I parassiti sono in genere numerosi per cui la diagnosi non presenta particolari difficoltà. Recentemente è stato descritto l’utilizzo dell’esame microscopico del materiale raccolto tramite nastro adesivo trasparente per la diagnosi di rogna notoedrica con una sensibilità sovrapponibile a quella del raschiato cutaneo superficiale.La tecnica appare meno traumatica e indicata per aree corporee non agevoli alla manualità con lama, come le labbra e la regione perioculare. Occasionalmente possono essere osservati adulti o uova in corso di esame coprologico per flottazione. L’esame istologico non è generalmente utilizzato per la diagnosi vista l’estrema facilità con cui si evidenziano i parassiti mediante raschiato cutaneo superficiale. Fig. 4 - Raschiato cutaneo superficiale: adulti uova e deiezioni di Notoedres cati. Come si tratta la rogna notoedrica del gatto ? Il trattamento della rogna notoedrica si basa sull’utilizzo di molecole ad attività acaricida. Attualmente in Italia sono diverse le molecole registrate per il trattamento della rogna sarcoptica in formulazione spot-on. Essendo la rogna notoedrica una malattia estremamente contagiosa è fondamentale il trattamento di tutti gli animali conviventi per evitare ricontaminazioni. In copertina: Lesioni crostose sui margini del padiglione auricolare in un gatto con rogna notoedrica.Tutte le immagini sono gentilmente concesse dall'Autore. “Medico Veterinario - (Dermatologia, Allergologia, Otologia veterinaria e Parassitologia cutanea).”Dr. Federico LeoneAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Il mio cane anziano, soprattutto di notte, è irrequieto, cammina avanti e indietro, sembra spaventato e piange, devo preoccuparmi? (un cane di taglia gigante/grande è anziano a 6-8 anni, se di taglia medio/piccola è anziano a 7-10 anni) Il vagare senza meta, dimenticare i comportamenti appresi, non rispondere perfettamente agli stimoli, incunearsi negli angoli, andare in circolo, sono alterazioni del comportamento che spesso il proprietario riconosce nel proprio animale anziano. Con l’avanzare dell’età anche il cervello del cane invecchia, si chiama demenza o disfunzione cognitiva senile. Come per l’uomo anche per gli animali da compagnia l’invecchiamento non è una malattia ma è parte dell’evoluzione fisiologica della vita.In seguito all’allungamento medio della vita dei nostri animali, che si verifica grazie al buono stile di vita ed alle cure ed attenzioni dei proprietari premurosi, non è infrequente notare queste modificazioni del comportamento quotidiano di un cane anziano. Oltre all’invecchiamento cerebrale, esistono però malattie strutturali acquisite del cervello che possono “mimare” la stessa sintomatologia, basti pensare all’ictus, alle infezioni, ai tumori. Per cui se nei nostri animali anziani dovessimo notare anche solo uno dei cambi di comportamento sopra citati, il consiglio è di rivolgersi prontamente al proprio veterinario curante che effettuerà o richiederà una visita neurologica specialistica. I dati che emergeranno dall’esame neurologico potranno rendere necessari alcuni approfondimenti diagnostici come per esempio esami del sangue e risonanza magnetica del cervello. In questo modo il Medico Veterinario potrà distinguere tra il fisiologico invecchiamento cerebrale (demenza senile) e le malattie strutturali del cervello. Se la diagnosi confermerà la disfunzione cognitiva senile il veterinario potrà suggerire di inserire nella vita quotidiana del nostro “vecchietto” piccoli e divertenti giochi di problem solving che serviranno a rallentare il progressivo invecchiamento. Se, invece, la risonanza magnetica sarà suggestiva di malattia strutturale acquisita, il neurologo, analizzando caso per caso, potrà indicare per il nostro Pet l’appropriato iter terapeutico e la prognosi. Med. Vet., PhD, Diplomata ECVN, EBVS® - European Specialist in Veterinary Neurology - (Neurologia)Dr.ssa Floriana GernoneAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
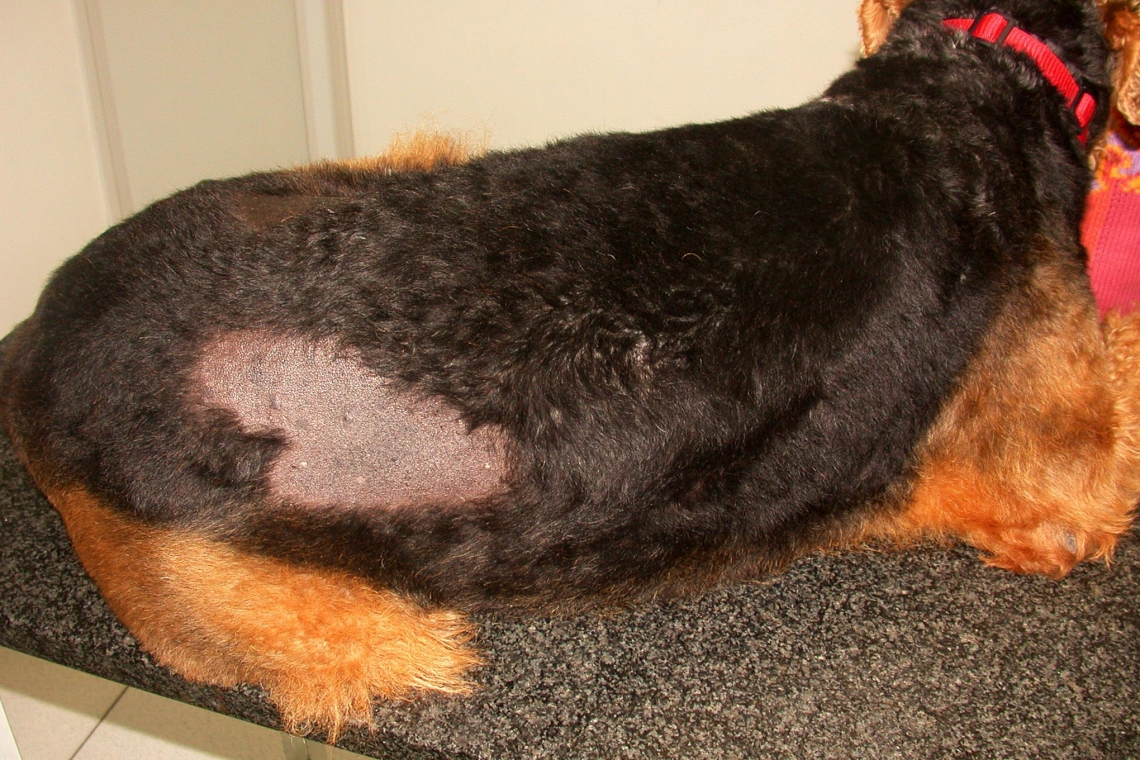
Cos’è l’alopecia ciclica del cane? L’alopecia ciclica o ricorrente del cane è una malattia ad eziologia non definita, caratterizzata da episodi di alopecia che interessano principalmente la regione dei fianchi. L’alopecia si evidenzia generalmente in alcuni periodi dell’anno, differenti nei diversi emisferi geografici, e regredisce spontaneamente, con ricrescita del pelo, in alcuni mesi. Nel nostro emisfero l’alopecia ciclica del cane compare nei mesi di novembre/marzo per poi regredire in tarda estate, anche se le variazioni climatiche e la continua esposizione alla luce artificiale dei cani che vivono in appartamento, possono modificare la cronologia del suo sviluppo. La stagionalità con cui si manifestano le lesioni suggerisce la possibile influenza della luce e del fotoperiodo. Si è ipotizzato che la causa possa essere legata a modificazioni dei livelli ematici di melatonina o prolattina che sono ormoni strettamente correlati al numero di ore di luce e di buio durante la diverse stagioni. Fig. 1 - Rarefazione del pelo sul fianco di un cane con alopecia ciclica. Ci sono razze predisposte? Alcune razze canine sono particolarmente predisposte allo sviluppo dell’alopecia ciclica il che fa sospettare che possa esistere una predisposizione genetica. Pur potendosi osservare in diverse razze e incroci l’alopecia ciclica si riscontra frequentemente nel Boxer, nell’Airedale terrier, nel Bulldog inglese, nello Schnauzer, nel Lagotto e nel Bull mastiff. Come si manifesta l’alopecia ciclica del cane ? Le lesioni sono caratterizzate da una distribuzione simmetrica localizzata alla regione dei fianchi; talvolta può essere interessato un solo fianco oppure è possibile che uno dei due fianchi manifesti lesioni più marcate rispetto all’altro. Le aree alopeciche possono essere di forma e dimensioni variabili; nelle fasi iniziali si osserva generalmente una rarefazione dei peli a margini sfumati. Alla perdita del pelo si associa frequentemente iperpigmentazione e, spesso, all’interno dell’area alopecica iperpigmentata, è possibile osservare la presenza di peli integri che fanno assumere all’alopecia forme morfologiche bizzarre, da lineari ad arciformi, definite da alcuni autori “a carta geografica o a bersaglio”. Fig. 2 - Alopecia ciclica in un Bulldog inglese: notare l’area alopecica di aspetto a bersaglio La cute alopecica si presenta non infiammata e non pruriginosa anche se in alcuni soggetti è possibile osservare l’insorgenza di follicoliti secondarie che possono generare prurito. In alcuni soggetti l’alopecia si può estendere alle natiche e al costato o può addirittura interessare tutto il tronco. Alcuni soggetti manifestano alopecia ogni anno, in altri può non presentarsi per uno o due anni, e, in altri ancora, è possibile osservare episodi di alopecia simmetrica una sola volta nel corso della vita. Fig. 3 e in copertina - Alopecia ciclica localizzata tra fianco e groppa in un Airedale terrierFig. 4 - Estesa area di alopecia in un Lagotto con alopecia ciclicaCome si tratta l’alopecia ciclica del cane? L’alopecia ciclica rappresenta un problema esclusivamente estetico e nella maggior parte dei casi si risolve spontaneamente per cui non necessita di terapia. L’utilizzo della melatonina è molto controverso e sembra che i migliori risultati si ottengano con la somministrazione preventiva ovvero qualche mese prima del periodo in cui si attende l’inizio dell’alopecia. Recentemente è stato hanno utilizzato con successo il laser terapeutico da alcuni medici veterinari.Immagini: Tutte le immagini sono gentilmente concesse dall'Autore. “Medico Veterinario - (Dermatologia, Allergologia, Otologia veterinaria e Parassitologia cutanea).”Dr. Federico LeoneAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
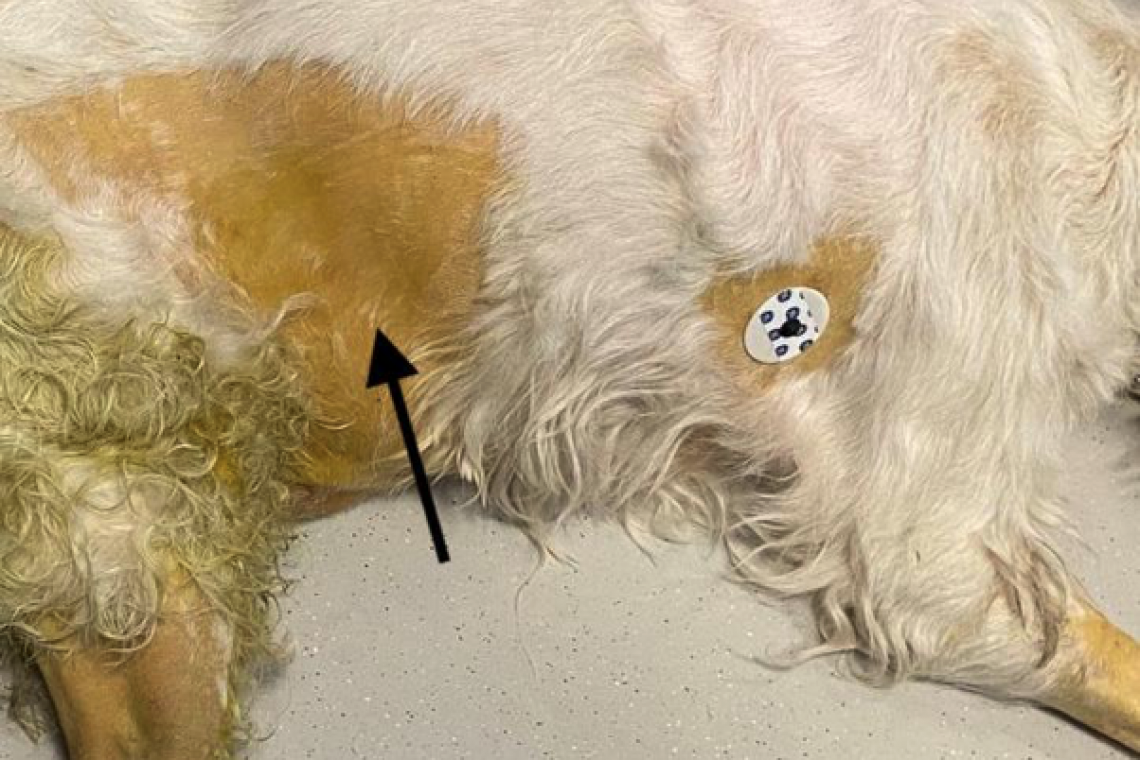
Si definisce ittero la condizione in cui le mucose o la pelle del cane e del gatto assumono un colore giallastro. Questo colore anomalo si sviluppa a causa dell’accumulo nei tessuti di un particolare pigmento, la bilirubina. Questo pigmento viene normalmente prodotto dall’organismo in seguito alla degradazione dei globuli rossi, in cui è presente l’emoglobina, una proteina che trasporta l’ossigeno dai polmoni verso i vari organi dell’organismo. Quando gli eritrociti invecchiano e vengono degradati, l’emoglobina viene trasformata in bilirubina indiretta. Questa si trova libera nel sangue, finché non viene captata dal fegato e trasformata nella bilirubina diretta, in modo che possa essere espulsa nella bile attraversando la cistifellea. Una volta che la bilirubina si trova nell’intestino viene ulteriormente degradata dai batteri intestinali in stercobilina, il pigmento che dona alle feci il caratteristico colorito marrone. Quando la bilirubina aumenta in eccessive quantità, si può accumulare in diversi organi, quali le mucose (Foto 1), la pelle (Foto 2) e il sangue (Foto 3). Foto 1 - Nella foto si può osservare un cane le cui mucose della bocca risultano intensamente colorate di giallo.In tal caso si parla di ittero mucosale.Foto 2 - Nella foto si può osservare un colore intensamente giallastro nella cute di un cane (ittero cutaneo).Per poter evidenziare correttamente questa alterazione negli animali è spesso necessario rasare il pelo (freccia). In questi casi si parla di ittero, un anomalo colorito intensamente giallo che può essere apprezzato durante la visita clinica o durante le comuni procedure degli esami del sangue. L’elevata colorazione del siero, in questi casi, può causare disturbi nelle metodiche di analisi, dando risultati non attendibili degli altri valori all’esame biochimico. Foto 3 - Per effettuare un’analisi biochimica è necessario centrifugare il sangue, prelevato in provette senza anticoagulante, ottenendone così il siero.La foto mostra due provette di siero: quello di destra si presenta con il caratteristico colorito lievemente giallastro e limpido, quello di sinistra (freccia) è invece intensamente giallo.In tal caso si parla di siero itterico. Le varie cause di ittero possono essere generalmente riassunte in tre categorie 1) ittero pre-epatico, se è presente una eccessiva distruzione degli eritrociti 2) ittero epatico, se è presente una grave disfunzione del fegato 3) ittero post-epatico, se è presente una ostruzione nelle vie biliari. Ognuna di queste tre condizioni può avere diverse cause scatenanti. Una delle cause di ittero pre-epatico più comuni nel cane è l’anemia emolitica immunomediata, una malattia per la quale il sistema immunitario distrugge eccessivamente i propri globuli rossi. In questi casi la loro distruzione causa un aumento dell’emoglobina nel sangue. Una volta trasformata in bilirubina, il fegato non riesce a però captarla a causa dell’eccessiva quantità, finendo così per accumularsi nei tessuti. In alcuni casi, l’anemia emolitica può insorgere in seguito a malattie infettive, assunzione di alcuni farmaci e allo sviluppo di tumori. Altre cause meno comuni di eccessiva distruzione dei globuli rossi possono essere una carenza di fosforo (ipofosfatemia) e difetti genetici congeniti che colpiscono i globuli rossi. Una grave disfunzione del fegato rende invece impossibile processare ed espellere la bilirubina prodotta dall’organismo (ittero epatico). Le cause di ittero epatico più comuni sono la lipidosi epatica (accumulo eccessivo di grasso nel fegato), soprattutto nel gatto, malattie infettive o malattie del sistema immunitario che colpiscono il fegato, assunzione di farmaci e piante epatotossiche, tumori del fegato e lo sviluppo di una insufficienza epatica. Quando la bilirubina prodotta del fegato non riesce ad essere correttamente espulsa attraverso bile a causa di una ostruzione delle vie biliari si parla di ittero post-epatico. Un accumulo di calcoli o di muco (mucocele) nella cistifellea sono alcune delle cause più comuni nel cane. Altre cause possono essere una infiammazione o infezione delle vie biliari (colangite) o del pancreas (pancreatite), tumori delle vie biliari o del fegato, che possono causare un’ostruzione al flusso della bile, oppure ingestione di oggetti o “corpi estranei” che si bloccano nell’intestino, vicino allo sbocco della cistifellea, causando un blocco nel flusso della bile. Nel caso di una completa ostruzione delle vie biliari, la bile non riesce ad essere correttamente espulsa nell’intestino. Ciò determina una carenza di pigmento nelle feci, il cui classico colorito marrone viene a mancare: in questo caso si possono osservare delle caratteristiche feci molto pallide, dette “acoliche”. Poiché le cause di ittero sono diverse e molto differenti tra di loro, il Medico Veterinario potrà richiedere un serie di analisi per evidenziarne le cause: un esame emocromocitometrico e un esame biochimico sono gli esami preliminari essenziali che verranno richiesti. Sulla base dei primi risultati e delle informazioni cliniche, il Medico Veterinario potrà richiedere ulteriori accertamenti diagnostici (esame ecografico dell’addome, esami sierologici o batteriologici, esame citologico del fegato, esame delle urine, etc.). Un’adeguata terapia è sempre necessaria per poter risolvere l’ittero negli animali: il trattamento farmacologico verrà impostato dal Medico Veterinario sulla base della malattia sottostante. Nel caso in cui l’ittero sia dovuto ad un’ostruzione delle vie biliari, potrà essere necessario intervenire con un intervento chirurgico tempestivo. La prognosi dipende strettamente dalla causa scatenante dell’ittero: pertanto è sempre importante indagare attentamente l’ittero nel cane e nel gatto il prima possibile.Tutte le immagini sono gentilmente concesse dall'autore.Articolo redatto con la collaborazione del Dr. Francesco Lunetta “DVM, Diplomato ECVIM-CA, EBVS® - European Veterinary Specialist in Small Animal Internal Medicine - Animali da compagnia, Endocrinologia non riproduttiva, medicina interna e terapia (Malattie Metaboliche).”Prof. Federico FracassiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
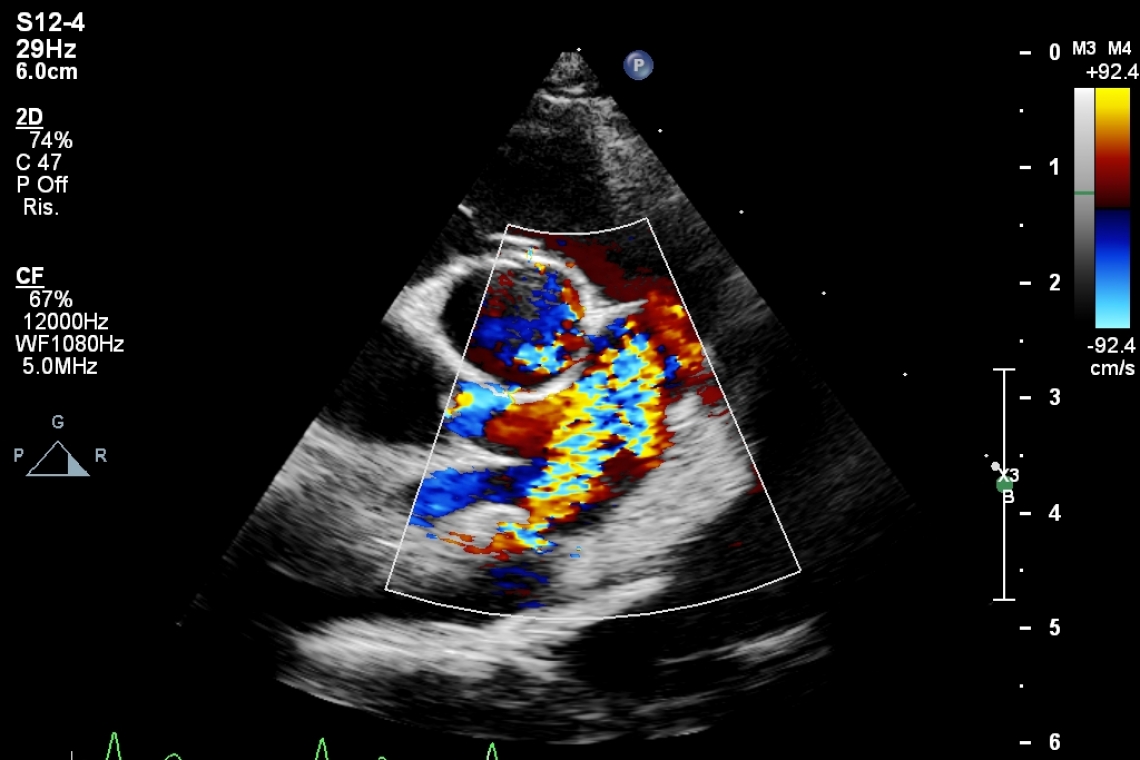
Il dotto arterioso è una struttura vascolare che mette in comunicazione la circolazione sistemica (aorta ascendente) con la circolazione polmonare (arteria polmonare) durante la vita fetale. Subito dopo la nascita, mediante dei meccanismi che si instaurano nelle prime fasi di vita, il dotto arterioso si oblitera, trasformandosi in legamento arterioso (che è dunque presente nell’animale adulto). Si parla pertanto di dotto arterioso pervio (PDA) quando vi è la mancata obliterazione di tale struttura, con conseguente passaggio continuo di sangue dall’aorta all’arteria polmonare. Questa patologia è più frequente nel cane, nel quale rappresenta anche la malattia cardiaca congenita (ovvero presente sin dalla nascita) più frequente, ma non raramente la si riscontra anche nel gatto. Tra le razze canine maggiormente colpite sono annoverate il Pastore Tedesco, il Maltese, il Barboncino, il Terranova, il Border Collie. I cani di sesso femminile risultano più predisposti di quelli di sesso maschile, mentre nel gatto non è stata dimostrata alcuna predisposizione di sesso. Sintomatologia La sintomatologia dei soggetti affetti da PDA varia in funzione delle dimensioni del dotto e dalla conseguente quota di sangue che lo attraversa. Solitamente i cuccioli affetti da questa cardiopatia congenita rimangono più piccoli rispetto ai fratelli della stessa cucciolata e l’accrescimento risulta stentato, o comunque ridotto. I cani con dotti di piccole dimensioni possono essere completamente asintomatici, e l’unica anomalia sarà il soffio (definito di tipo continuo) riscontrato alla visita del Medico Veterinario, altrimenti vengono riportati riluttanza all’attività fisica e scarsa tollerabilità della stessa. Nei pazienti con dotti di dimensioni più ampie si possono manifestare sintomi relativi allo scompenso cardiaco già a partire dai primi mesi di vita, quindi il cane avrà un aumento della frequenza respiratoria (tachipnea), difficoltà respiratoria (dispnea) con respiro a bocca aperta ed una compartecipazione addominale importante; potrà comparire tosse, il paziente potrà tenere la testa allungata sul collo, in segno di fame d’aria, essere riluttante al coricarsi ed essere disappetente, fino ad anoressico completamente. Se il PDA è di dimensioni tali da determinare un importante rimodellamento cardiaco, questa patologia può essere anche responsabile di morte se non trattato. Indagini diagnostiche necessarie per la diagnosi e stadiazione della patologia Il sospetto della presenza di un PDA viene emesso dal Medico Veterinario dopo la visita clinica del paziente. All’auscultazione cardiaca del pet affetto infatti sarà presente e ben riconoscibile un soffio cardiaco con delle caratteristiche specifiche: un soffio continuo (indicativo del passaggio di sangue attraverso il dotto durante tutte le fasi del ciclo cardiaco) con massima intensità sotto l’ascella sinistra, esattamente dove si trova il focolaio di auscultazione del Dotto di Botallo, solitamente di alta intensità con la percezione di un fremito precordiale (sensazione di fruscio sotto le nostre mani poggiate lievemente a livello toracico nell’area di proiezione cardiaca). Nelle fasi avanzate della cardiopatia si può percepire un ulteriore soffio nel focolaio mitralico, determinato dall’insufficienza mitralica funzionale instauratasi in seguito alla dilatazione cardiaca, nello specifico del ventricolo sinistro. Un altro segno clinico caratteristico è il polso femorale martellante. Per formulare una diagnosi conclusiva è necessario eseguire un esame ecocardiografico, il quale fornisce non solo informazioni relative alle dimensioni del dotto, alle sue caratteristiche anatomiche e del flusso (direzione e velocità), permettendone una diagnosi di certezza escludendo le altre patologie congenite che possono dare rilievi clinici molto simili, ma fornisce anche informazioni sulle alterazioni determinate dal PDA, come la presenza e severità di rimodellamento cardiaco. I pazienti con dotto arterioso pervio (PDA) vengono inoltre sottoposti ad esame elettrocardiografico per indagare il ritmo cardiaco e studiarne eventuali alterazioni (la più frequente in questo caso è la fibrillazione atriale che si instaura solitamente nei soggetti con importanti rimodellamenti cardiaci). L’esame radiografico del torace è un esame altrettanto importante che viene eseguito per valutare la cardiomegalia, la congestione vascolare e l’eventuale presenza di infiltrato polmonare; questo esame è di fondamentale importante in fase pre e post chirurgica. Terapia del dotto arterioso pervio I soggetti affetti da PDA con shunt sinistro-destro devono essere sottoposti alla chiusura del dotto, mediante metodica chirurgica od interventistica. Queste procedure determinano la risoluzione del problema consentendo ai soggetti operati qualità ed aspettativa di vita. Il primo PDA è stato chiuso in medicina veterinaria attraverso metodo chirurgico nel 1968. Ad oggi il Gold Standard è rappresentato dalla metodica interventistica, mentre l’approccio chirurgico, che consiste nella legatura del dotto pervio tramite toracotomia, è riservato a pazienti di dimensioni e peso ridotti (che quindi avranno un ridotto accesso vascolare per la metodica mininvasiva), a pazienti con dotti di grandi dimensioni (> 9mm) o nei rari casi in cui la morfologia del dotto si presenta tubulare (dotto tipo III). La metodica interventistica permette un approccio mini-invasivo, in cui l’accesso viene eseguito da un’arteria periferica (l’arteria femorale), attraverso cui si raggiungere il dotto con specifici cateteri atti al posizionamento del dispositivo per la chiusura del dotto. Negli ultimi anni la chiusura del PDA viene effettuata utilizzando il dispositivo ACDO® (Amplatzer Canine Duct Occluder), una struttura progettata sulla base dell’anatomia del PDA canino; in alternativa vengono utilizzati i COIL, che sono delle spirali di metallo che, rilasciate all’interno del dotto, determinano un’embolizzazione controllata. Anche altri dispositivi vengono posizionati in casi più particolari. La scelta del dispositivo più idoneo è correlata alla taglia del soggetto e alle dimensioni del dotto, misurate dapprima tramite l’ecocardiografia transtoracica (TTE) e successivamente con l’ecocardiografia transesofagea (TEE). Nel caso quest’ultima non permetta la visualizzazione appropriata del dotto viene eseguita un’angiografia (iniezione di mezzo di contrasto). Quando sottoporre il paziente a chiusura del PDA Si vuole sottolineare quanto sia importante la celerità e la precocità con cui questo difetto venga corretto, difatti la chiusura precoce del dotto (entro l’anno di età) aumenta la possibilità di un rimodellamento inverso e dunque il ripristino di condizioni cardiache di normalità. Altrettanto importante è sottolineare il fatto che, in accordo con le linee guida di medicina umana, non tutti i soggetti affetti da PDA devono essere sottoposti ad intervento di chiusura, difatti in assenza di alterazioni secondarie di morfologia e funziona cardiaca, con dotti di piccole dimensioni, si può decidere di monitorare il paziente e valutarne l’evoluzione. Discriminatoria e di fondamentale importanza sulla prognosi del paziente risulta dunque essere la valutazione cardiologica. Una volta chiuso il dotto l’aspettativa di vita di questi soggetti può diventare pari a quella di un animale sano, a seconda del quadro clinico sviluppato dal paziente: soggetti che presentano alterazioni del ritmo cardiaco (fibrillazione atriale) avranno ovviamente una prognosi differente rispetto a quelli con debole/assente rimodellamento cardiaco secondario. dotto arterioso pervio (PDA) inverso In presenza di dotti di grandi dimensioni può verificarsi quella che viene definita “sindrome di Eisenmenger”, caratterizzata da un’inversione dello shunt (quindi il flusso ematico diventa destro-sinistro). In questi casi, nei primi mesi di vita del soggetto, le arteriole polmonari subiscono un rimodellamento tale da determinare ipertensione polmonare, portando quindi ad una condizione clinica differente da quanto descritto in precedenza. In questi soggetti non è difatti presente il soffio cardiaco e si osserva frequentemente policitemia, indotta dalla scarsa perfusione polmonare. La terapia in questi casi consiste nella somministrazione di antagonisti della fosfodiesterasi (PDE) per ridurre l’ipertensione polmonare. La prognosi è peggiore rispetto a quella dei soggetti con shunt sinistro-destro in quanto non è possibile trattare in modo definitivo la causa principale, tuttavia se si riesce a ridurre le pressioni tanto da invertire ulteriormente lo shunt, può diventare possibile la chiusura del difetto con miglioramento della prognosi stessa. In copertina - Scansione ecografica transtoracica parasternale destra ottimizzata per il dotto arterioso: lo studio color Doppler identifica il flusso che attraversa il dotto come jet sinistro-destro e rappresentato nell’immagine ecografica come mosaico di colori. In copertina: Le foto sono gentilmente concesse dagli Autori.“Med. Vet., Med Vet, GPCert in Cardiologia - (Cardiologia)”Dr.ssa Marta ClarettiAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}
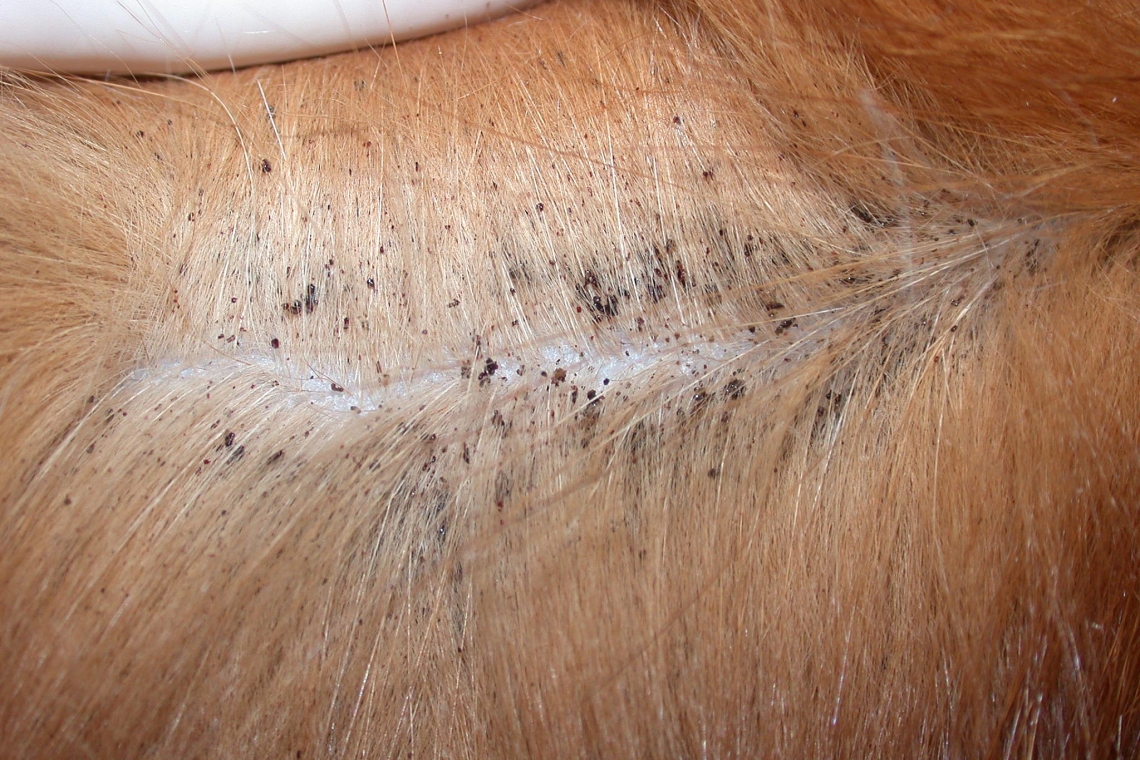
Cos’è la dermatite allergica alle pulci? La dermatite allergica alle pulci (DAP), o ipersensibilità al morso della pulce, è la malattia pruriginosa più frequente nel cane. E’ essenziale effettuare una distinzione tra infestazione da pulci (pulicosi) e dermatite allergica alle pulci in quanto nella prima il prurito è proporzionale al numero di parassiti presenti sull’animale mentre la seconda è una malattia allergica immunomediata in cui il prurito non è proporzionale alla carica parassitaria ma è legato a una risposta immunitaria contro allergeni salivari della pulce anche se presenti in dosi minime. Gli allergeni salivari inducono, in alcuni soggetti, una risposta di ipersensibilità di tipo I e IV ma anche ipersensibilità basofila o una risposta ritardata IgE mediata. Come si manifesta la dermatite allergica alle pulci? Il segno clinico principale e costante che il proprietario può evidenziare è il prurito che può essere intenso. Il prurito ha spesso un comportamento caratteristico in quanto il cane tende a girarsi improvvisamente e mordicchiare il punto in cui la pulce ha inoculato la saliva (cosiddetto “prurito a scatto”). La distribuzione delle lesioni è molto suggestiva in quanto interessa tipicamente la regione dorso-lombare, posteriore delle cosce, inguinale e base della coda. Inizialmente le lesioni sono rappresentate da una dermatite eritematosa-papulare che con il progredire del prurito esita in alopecia autoindotta, escoriazioni, croste e dermatite piotraumatica. Nei cani a mantello chiaro si può notare una colorazione ruggine del pelo dovuta al leccamento. Nei casi cronici si osservano complicazioni da batteri e lieviti con comparsa di pustole, desquamazione, lichenificazione e iperpigmentazione. Fig.1 - Eritema, alopecia e desquamazione che si estendono dal dorso fino alla coda in un cane meticcio con dermatite allergica alle pulci. Nei casi cronici si osservano complicazioni da batteri e lieviti con comparsa di pustole, desquamazione, lichenificazione e iperpigmentazione. Fig.2 - Lichenificazione e desquamazione della regione dorso lombare in un cane meticcio con lesioni croniche da dermatite allergica alle pulci. Come si fa la diagnosi di dermatite allergica alle pulci? La diagnosi di dermatite allergica alle pulci che il Medico Veterinario emette, si basa sull’anamnesi (profilassi antiparassitaria eseguita non correttamente o assente), l’esame clinico (topografia e tipologia delle lesioni), sull’evidenziazione di parassiti adulti o loro escrementi sull’animale e sulla risposta ad una corretta terapia antiparassitaria. L’esame visivo o con lente d’ingrandimento può talvolta permettere di evidenziare i parassiti adulti in movimento sul mantello e sulle aree più glabre dell’animale o i loro escrementi visibili come piccoli residui nerastri immobili sul mantello. La tecnica di elezione è rappresentata dall’esame microscopico del materiale raccolto con nastro adesivo trasparente previo spazzolamento del mantello. La tecnica prevede di spazzolare energicamente con un pettine a denti stretti o con le mani il mantello dell’animale facendo cadere il materiale sul tavolo che successivamente viene raccolto con il nastro adesivo e osservato al microscopio. Con questa tecnica è possibile raccogliere pulci adulte e loro escrementi, questi ultimi riconoscibili per la loro caratteristica morfologia a virgola o a spirale e il loro colore rosso vivo legato all’elevato contenuto ematico. Fig. 4 - Immagine microscopica di escrementi di pulce con la loro tipica forma a virgola Come si tratta la dermatite allergica alle pulci? Il trattamento della dermatite allergica alle pulci che il Medico Veterinario imposta si basa sul concetto di lotta integrata alle pulci che comprende: Rapida uccisione delle pulci adulte sull’animale utilizzando un adulticida in grado di ridurre al minimo o eliminare l’esposizione agli antigeni salivari della pulce al fine di prevenire le manifestazioni cliniche Utilizzo continuativo e regolare dell’adulticida per tutti i mesi dell’anno Terapia ambientale utilizzando prodotti in grado di prevenire la schiusa delle uova e lo sviluppo delle larve Trattamento di tutti gli animali conviventi Terapia anti infiammatoria e anti pruriginosa Trattamento delle eventuali sovrainfezioni batteriche e/o fungine In copertina: Escrementi di pulce sul mantello di un cane con dermatite allergica da pulci.Tutte le immagini sono gentilmente concesse dall'Autore. “Medico Veterinario - (Dermatologia, Allergologia, Otologia veterinaria e Parassitologia cutanea).”Dr. Federico LeoneAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

La cheyletiellosi è una malattia parassitaria e contagiosa causata dall’acaro Cheyletiella spp. Le tre specie di interesse dermatologico sono rappresentate da Cheyletiella blakei, Cheyletiella yasguri e Cheyletiella parasitivorax, morfologicamente molto simili; una specie si è adattata prevalentemente al gatto (Cheyletiella blakei), una al cane (Cheyletiella yasguri) e una al coniglio (Cheyletiella parasitivorax) pur essendo possibili infestazioni interspecifiche. La cheyletiellosi è contagiosa? La Cheyletiellosi è una malattia altamente contagiosa e la trasmissione avviene in genere tramite contatto diretto. Meno frequentemente il contagio si verifica per via indiretta in quanto le femmine adulte, a differenza delle forme immature e dei maschi che muoiono immediatamente in assenza dell’ospite, sono più resistenti riuscendo a sopravvivere sino a 10 giorni nell’ambiente rappresentando possibili fonti di re-infestazione. Cheyletiella può essere inoltre veicolata da altri parassiti come pulci, pidocchi e mosche. La Cheyletiellosi è una zoonosi e l’uomo può essere infestato transitoriamente manifestando macule e papule raggruppate soprattutto su arti tronco e natiche intensamente pruriginose. Eliminando la fonte di infestazione, tramite trattamento acaricida dell’animale malato, si ottiene, in circa tre settimane, la regressione spontanea delle lesioni nell’uomo. Come si manifesta la cheyletiellosi? I segni clinici nel cane e nel gatto variano notevolmente di intensità da soggetto a soggetto. Inizialmente la maggior parte degli animali manifesta una dermatite esfoliativa localizzata nella regione dorso-lombare caratterizzata dalla presenza di piccole scaglie biancastre, asciutte che si staccano facilmente dalla superficie cutanea. Successivamente l’esfoliazione può diventare più importante tanto da determinare un aspetto polveroso del mantello. Gli autori anglosassoni utilizzano il termine “walking dandruff” (“forfora che cammina”) per descrivere i movimenti degli acari sulla superficie cutanea che presentano un colore biancastro simile a quello delle scaglie con le quali si confondono. Il prurito è di intensità variabile, da assente a molto intenso e non sembra proporzionale al numero di acari presenti facendo sospettare l’instaurarsi, in alcuni soggetti, di fenomeni di ipersensibilità. Fig. 1 - Piccole scaglie biancastre sul dorso di un cane con cheyletiellosi. Nel gatto l’attività di grooming può determinare la rimozione sia delle scaglie che degli acari per cui questi segni clinici iniziali possono passare inosservati determinando una progressione della malattia più lenta rispetto al cane. Diversi gatti manifestano dermatiti papulo-crostose (dermatite miliare) altri alopecia simmetrica autoindotta. Fig. 2 e in copertina - Alopecia autoindotta e dermatite miliare in un gatto con cheyletiellosi. Come si fa la diagnosi di cheyletiellosi? La diagnosi di Cheyletiellosi si effettua osservando il parassita o le sue uova al microscopico anche se talvolta le dimensioni dell’acaro consentono un esame visivo diretto con l’ausilio di una lente di ingrandimento direttamente sul corpo dell’animale. La tecnica di elezione per la ricerca di Cheyletiella è l’esame con nastro adesivo trasparente (“scotch test”) che può essere realizzato dal medico veterinario direttamente sull’animale o previo spazzolamento. Un’altra tecnica che può essere utilizzata dal veterinario è il raschiato superficiale cutaneo, soprattutto nel caso in cui siano presenti pochi parassiti, mentre l’esame microscopico del pelo permette di osservare le uova del parassita ancorate al fusto pilifero. Gli animali che manifestano prurito, soprattutto i gatti, possono ingerire in seguito a intenso leccamento gli acari e/o le loro uova che possono essere identificati anche nel corso di un esame coprologico per flottazione. Fig. 3 - Raschiato cutaneo superficiale: adulto e uova di Cheyletiella spp.Notare i due prominenti uncini contrapposti tipici del genere Cheyletiella. Come si tratta la cheyletiellosi? Il trattamento della cheyletiellosi si basa sull’utilizzo di molecole ad attività acaricida. Attualmente in Italia non ci sono molecole registrate per il trattamento della cheyletiellosi ma è provata l’efficacia di preparazioni sia in formulazione spot-on che in formulazione orale che il medico veterinario potrà prescrivere. Essendo la cheyletiellosi una malattia estremamente contagiosa è fondamentale recarsi rapidamente dal veterinario per una diagnosi precoce ed il trattamento di tutti gli animali conviventi per evitare ricontaminazioni. “Medico Veterinario - (Dermatologia, Allergologia, Otologia veterinaria e Parassitologia cutanea).”Dr. Federico LeoneAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

Il Collasso Tracheale nel cane è una malattia caratterizzata dall’ appiattimento in senso dorso ventrale degli anelli tracheali, associato a lassità del muscolo tracheale dorsale. Le cause di questa alterata consistenza degli anelli tracheali non sono completamente conosciute; si ritiene tuttavia che dipenda dall’associazione di una anomalia primaria e congenita della cartilagine, con conseguente indebolimento degli anelli, associata ad una o più cause secondarie “scatenanti” in grado di aggravare il problema primario, come a esempio bronchiti o altro. Gli anelli cartilaginei degli animali con collasso tracheale presentano una diminuzione delle glicoproteine e del contenuto di glicosaminoglicani della cartilagine ialina, come mostra l’esame istologico di una trachea collassata; a questo consegue una diminuita capacità della cartilagine stessa di trattenere acqua, con conseguente diminuzione della sua rigidità funzionale. In alcuni animali il problema si manifesta in giovanissima età, entro l’anno di vita, e questo avvalora la teoria che vi sia una predisposizione genetica a tale problema e che il difetto sia congenito. Si ritiene, quindi che animali con questo problema inizino la loro vita con una maggiore debolezza della cartilagine tracheale e che fattori scatenanti acquisiti nel corso della crescita precipitino il quadro clinico. Fra questi possibili fattori si citano l’obesità, la cardiomegalia, i traumi al collo, l’intubazione, l’inalazione di allergeni irritanti, le bronchiti. La possibilità che patologie ostruttive delle vie respiratorie superiori (paralisi laringea) e inferiori (patologia polmonare ostruttiva cronica) possano avere un ruolo nella genesi del collasso tracheale nel cane è controversa ma probabilmente anche queste possono scatenare la malattia in un soggetto geneticamente predisposto. Il Collasso Tracheale nel cane è una patologia dinamica, dove il diametro della trachea varia durante le varie fasi del respiro. Quando il collasso è presente a livello di trachea cervicale (collo) lo schiacciamento dell’organo si manifesta in fase inspiratoria poichè la pressione subatmosferica, generata durante l’inspirazione stessa, crea una pressione negativa nel tratto di trachea cervicale e conseguente si genera il collasso (appiattimento). Diversamente, se il collasso è presente nel tratto toracico della trachea, la riduzione del diametro tracheale si evidenzia in fase espiratoria, poiché durante l’espirazione, l’aumento della pressione intrapleurica supera la pressione presenta nel lume della trachea causandone il collasso. Infine, se il collasso coinvolge tutta la trachea, vi sarà sempre un tratto tracheale collassato, sia in inspirazione che in espirazione. Il Collasso Tracheale nel cane colpisce quasi esclusivamente razze toy e cani di piccola taglia, come lo Yorkshire terrier, il Barboncino toy, il Pinscher, il Chihuahua mentre solo occasionalmente affligge animali di taglia medio-grande. Non vi è alcuna predilezione di sesso. La tosse rappresenta il segno clinico principale in corso di Collasso Tracheale nel cane: si tratta di episodi parossistici, scatenati da eventi come l’eccitazione, l’attività fisica anche molto modesta o la trazione del guinzaglio sul collare. E’ una tosse secca, aspra e sonora, a volte simile al verso di un’anatra, particolare che, in una piccola percentuale di casi, la rende caratteristica. Talvolta agli accessi di tosse seguono episodi di grave dispnea fino alla cianosi o al colpo di calore. I pazienti con collasso tracheale anche grave possono essere a volte quasi completamente asintomatici e possono svolgere attività fisica moderata senza particolari segni clinici: è importante sottolineare come il quadro clinico non sempre si correli alla gravità della deformazione tracheale. I pazienti vengono generalmente portati a visita presso il Medico Veterinario verso i 6-7 anni di età anche se l’indagine anamnestica evidenzia la presenza di tosse progressivamente ingravescente da anni. Fra gli esami che il Medico Veterinario potrà richiedere, l’esame radiografico rappresenta un utile screening in caso di sospetto collasso tracheale ma possono essere possibili sia falsi positivi che falsi negativi.A volte, infatti, l’esofago e la muscolatura del collo si possono sovrapporre alla silhouette tracheale in corrispondenza dell’ingresso del torace, dando un quadro radiografico simile a quello atteso in presenza di collasso tracheale (falso positivo), inoltre, poichè i pazienti portati a visita risultano spesso tachipnoici (respirano velocemente) è difficile eseguire il radiogramma nel momento desiderato (inspirazione o espirazione) e la trachea potrebbe risultare falsamente normale (falso negativo). L’esame fluoroscopico, a tal proposito, risulta invece molto più utile e consente di vedere la variazione di diametro dell’organo in tempo reale. L’esame radiografico risulta comunque fondamentale per evidenziare eventuali altri problemi concomitanti e aggravanti il quadro clinico, quali alterazioni polmonari, presenza di masse, cardiomegalia, megaesofago e decidere la miglior opzione terapeutica da proporre al proprietario per il paziente. Fig. 1 - Valutazione radiografica di Collasso Tracheale: confronto fra la larghezza tracheale misurata in fase inspiratoria e quella valutata in fase espiratoria. Esame endoscopico di trachea e bronchiUn esame che permette un’accurata stadiazione in corso di Collasso Tracheale nel cane è la tracheobroncoscopia.Il collasso tracheale viene classicamente diviso in 4 stadi a seconda della riduzione di diametro del lume tracheale (Fig. 2). Fig. 2 - collasso di I grado: la riduzione di diametro rispetto ad una trachea normale è minore del 25%, nel II grado minore del 50%, nel III grado minore del 75% e nel IV grado maggiore del 75%.Il primo grado non presenta in realtà una deformazione degli anelli, ma più spesso un prolasso del muscolo tracheale dorsale, gli altri gradi sono associati ad un sempre più evidente schiacciamento degli anelli tracheali. La tracheobroncoscopia permette inoltre di valutare lo stato della mucosa di trachea e bronchi (eritema, edema, irregolarità della superficie, micro noduli), la presenza di essudato, eventuali dislocazioni, eventuale presenza di collasso anche livello di bronchi principali e lobari. Fig. 3 e in copertina - Esame endoscopico della trachea: collasso tracheale di IV grado.La tracheobroncoscopia permette inoltre di eseguire il campionamento di fluido (lavaggio bronco-alveolare) necessario ogni qualvolta si identifichi anche un minimo aspetto di flogosi, specie in presenza di essudato per poter poi eseguire un esame citologico e colturale. La terapia del Collasso Tracheale nel cane varia a seconda della presentazione clinica: acuta o cronica. Nella prima, il cane che si presenta con distress respiratorio acuto che deve essere considerato una emergenza medica che il Medico Veterinario tratterà rapidamente e secondo il caso specifico (sedazione, ossigenoterapia, antinfiammatori, trattamento dell’ipertermia). In caso di presentazione "cronica" il problema clinico principale dei cani con collasso tracheale sarà la tosse e la terapia si baserà pertanto sul suo controllo farmacologico. Le sostanze più efficaci per il controllo sintomatico della tosse sono sedativi oppioidi. L’impiego di broncodilatatori è controverso ed alcuni autori ritengono che l’effetto di miorilassamento sul muscolo tracheale dorsale possa addirittura aggravare il quadro clinico. I cortisonici per via sistemica vanno eventualmente usati solo per ridurre l’eventuale infiammazione presente a livello laringeo e tracheo-bronchiale, ogni qualvolta sia ritenuto necessario. Al contrario, l’impiego di steroidi somministrati per aerosol rappresentano un valido aiuto nella gestione della terapia cronica in presenza di collasso tracheale che ha come segno clinico principale la tosse. Il controllo dei fattori complicanti riveste un ruolo di primaria importanza: l’obesità rappresenta un elemento di aggravamento per tutte le patologie respiratorie e cardiache, per cui un programma di riduzione del peso deve essere sempre tentato in animali obesi. Altre possibili cause scatenanti che devono essere controllate sono le patologie cardiache, le infezioni concomitanti, le polveri e gli irritanti ambientali ed il collare che deve essere sostituito con una pettorina. Con un adeguato controllo sia farmacologico che dello “stile di vita” è possibile controllare e mantenere a livelli accettabili per il paziente che il proprietario, la maggior parte dei problemi collegati al collasso tracheale, anche per periodi anche abbastanza lunghi. L’uso di “anabolizzanti” da alcuni proposti come terapia in grado di aumentare la rigidità degli anelli tracheali, non è mai stato supportato da lavori scientificamente rigorosi e deve essere considerato ad oggi privo di fondamento; questo principio attivo inoltre, essendo un anabolizzante, potrebbe provocare l’indesiderato aumento di peso nei nostri pazienti. Infine, in presenza di un collasso cervicale di IV grado, con segni clinici di soffocamento, è possibile, e necessario, un approccio più aggressivo che prevede procedure chirurgiche come per esempio applicazione di protesi anulari extratracheali (FIGURA 4) oppure di procedure interventistiche (applicazione di stent intraluminali). Fig. 4 - Applicazione chirurgica di protesi anulari extratracheali. Per ognuna di queste opzioni terapeutiche vi sono pro e contro e la scelta della giusta procedura verrà fatta dal Medico Veterinario che valuterà numerosi fattori fra i quali l’età del cane, la presenza di comorbidità, la disponibilità nel fare controlli seriali anche endoscopici, la possibilità di eseguire una terapia cronica, etc. La terapia per il Collasso Tracheale del cane, la sarà impostata dal Medico Veterinario in base al caso specifico.In caso di tosse ripetura e persistente è sempre meglio far visitare il proprio cane dal Medico Veterinario il più precocemente possibile.Ringraziamenti: Tutte le immagini sono gentilmente concesse dall'autore. Med. Vet., Dottore di Ricerca in Fisiopatologia e Clinica degli Animali da Compagnia. Specialista in Clinica e Patologia degli Animali da Compagnia - (Malattie dell’apparato respiratorio e otorinolaringoiatriche - Citopatologia generale)Dr. Davide De LorenziAutore #sppb-addon-1719818877863 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877863 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877863 img{}#sppb-addon-1719818877864 { box-shadow: 0 0 0 0 #ffffff; margin:0px 0px 30px 0px;} @media (min-width: 768px) and (max-width: 991px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 20px;margin-left: 0px;}}@media (max-width: 767px) {#sppb-addon-1719818877864 {margin-top: 0px;margin-right: 0px;margin-bottom: 10px;margin-left: 0px;}}#sppb-addon-1719818877864 img{}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}.sp-page-builder .page-content #section-id-1719818877856{padding-top:30px;padding-right:0px;padding-bottom:30px;padding-left:0px;margin-top:0px;margin-right:0px;margin-bottom:0px;margin-left:0px;}#column-id-1719818877862{box-shadow:0 0 0 0 #fff;}

